- 07/06/2024
HƯỚNG DẪN DINH DƯỠNG CHO NGƯỜI BỆNH PHỔI MÔ KẼ
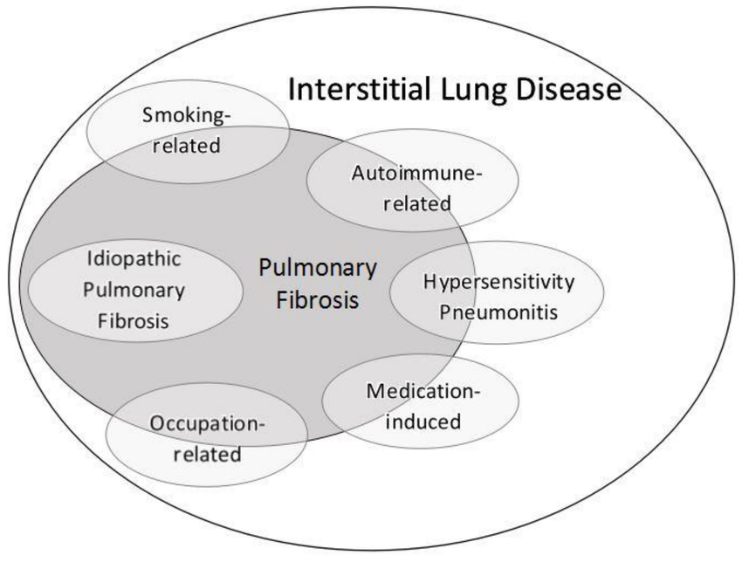
- Tổng quan về bệnh phổi mô kẽ
Bệnh phổi kẽ là một nhóm bệnh gồm nhiều rối loạn đặc trưng bởi tổn thương nhu mô phổi lan tỏa. Trong hầu hết các bệnh phổi kẽ, thành phế nang bị thâm nhiễm bởi các tế bào viêm, tế bào xơ và có hiện tượng tăng sinh của các tế bào thành phế nang.
Tuy hệ thống phân loại phức tạp với nhiều nhóm bệnh khác nhau như: bệnh phổi mô kẽ có căn nguyên (do viêm nhiễm, thuốc, bệnh hệ thống, liên quan hút thuốc lá…), bệnh phổi kẽ vô căn hay những bệnh phổi kẽ hiếm gặp khác, nhưng đều có đặc điểm chung là các tổn thương nhu mô thường không hồi phục và diễn tiến nặng dần nếu không được điều trị kịp thời. Từ đó sẽ dẫn đến tình trạng xơ hóa nhu mô phổi, làm suy giảm chức năng trao đổi oxy và gây ra các triệu chứng lâm sàng ở người bệnh như khó thở, ho, mệt mỏi, đau ngực…

2. Bệnh phổi kẽ và trào ngược dạ dày thực quản
Theo McFarlane và cộng sự, các biểu hiện về đường tiêu hóa là biến chứng thường gặp nhất của bệnh Xơ cứng hệ thống (SSc), ảnh hưởng đến gần 90% người bệnh. Cơ chế bệnh sinh của tổn thương thực quản bao gồm những thay đổi vi mạch và viêm của cơ trơn thực quản, dây thần kinh và các mô liên kết, góp phần gây xơ hóa và cuối cùng là rối loạn chức năng thực quản. Nhu động giảm hoặc không có ở 2/3 dưới của thực quản khiến bệnh nhân SSc dễ mắc bệnh trào ngược dạ dày thực quản (GERD) hơn. Ngoài ra, việc giảm trương lực cơ thắt thực quản dưới (LES) tạo điều kiện cho những thay đổi trào ngược mãn tính, có thể dẫn đến các biến chứng khác như viêm thực quản trào ngược, hẹp thực quản và Barrett thực quản. Không những vậy, sự trào ngược có thể gây ra tình trạng trào ngược dịch acid và không acid (non-acid) vào phổi, gây ra tình trạng viêm mạn tính, xơ hóa cấu trúc và có thể dẫn đến bệnh lý Xơ phổi vô căn (IPF). [1]
Bệnh trào ngược dạ dày thực quản (GERD) thường gặp ở những bệnh nhân bị rối loạn hô hấp và xơ phổi kẽ do nhiều quá trình bệnh khác nhau. Mối quan hệ nhân quả vẫn chưa được chứng minh rõ ràng nhưng một số tác giả đưa ra giả thuyết rằng có thể có nhiều mối liên hệ ngẫu nhiên giữa GERD và tổn thương phổi kẽ. [2]
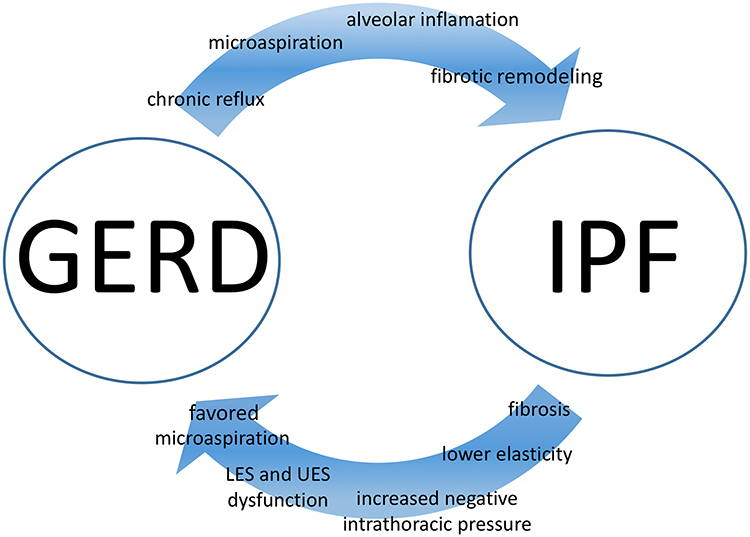
(Matteo Ghisa et al., Therapeutics and Clinical Risk Management 2019 Volume 2019:15, Idiopathic pulmonary fibrosis and GERD: links and risks)
Trong một nghiên cứu tiến cứu được thực hiện tại Đại học Chicago, Mỹ trong vòng một năm trên 44 bệnh nhân được chẩn đoán Bệnh phổi kẽ (16 Xơ phổi vô căn, 10 Sarcoidosis và 18 BN mắc bệnh phổi mô kẽ trong bệnh mô liên kết). Nhóm tác giả nhận thấy, bệnh lý trào ngược dạ dày thực quản (GERD) thường xảy ra ở khoảng 2/3 bệnh nhân mắc Bệnh phổi kẽ. Tuy nhiên, các triệu chứng lâm sàng điển hình của GERD, bao gồm cảm giác nóng rát sau xương ức (heartburn), ợ hơi, ợ chua, khó nuốt và những triệu chứng điển hình khác lại có độ nhạy và độ đặc hiệu thấp. Do đó, việc thực hiện các xét nghiệm để đánh giá chức năng thực quản (đo nhu động thực quản, đo pH trở kháng thực quản 24 giờ) là cần thiết để chẩn đoán xác định GERD ở nhóm đối tượng này. [3]
3. Vai trò của dinh dưỡng trong điều trị bệnh phổi mô kẽ
Dinh dưỡng điều trị là một phần không thể thiếu trong quá trình điều trị bệnh. Các nghiên cứu đã cho thấy, tỷ lệ suy dinh dưỡng ở người bệnh đang điều trị bệnh phổi mô kẽ là hơn 60% [4]. Tình trạng suy dinh dưỡng, bao gồm sụt cân, mất cơ và yếu cơ) là một trong những yếu tố tiên lượng nặng [5], có liên quan đến dự hậu [6,7,8,9] và giảm chất lượng cuộc sống [10] của người bệnh xơ phổi vô căn nói riêng và bệnh phổi mô kẽ nói chung. Do đó, cần sàng lọc và đánh giá tình trạng dinh dưỡng toàn diện ở tất cả người bệnh phổi mô kẽ, kể cả mới chẩn đoán hay đang điều trị, để nhận diện sớm và lên kế hoạch can thiệp dinh dưỡng hiệu quả và kịp thời.
4. Ăn đúng – sống khỏe cùng bệnh phổi mô kẽ
a. Nhu cầu dinh dưỡng:
Giống với các bệnh lý hô hấp mạn tính khác, người bệnh phổi mô kẽ cần đảm bảo một chế độ dinh dưỡng đầy đủ năng lượng, đạm, vitamin và khoáng chất.
- Nhu cầu năng lượng : 30 – 35kcal/kg/ngày
- Nhu cầu đạm: 0.8 – 1.5g/kg/ngày, có thể lên đến 2g/kg/ngày (cá thể hóa điều trị)
- Vitamin và khoáng chất: liều cơ bản theo nhu cầu khuyến nghị.
- Nhu cầu vitamin D và Canxi: cần bổ sung thêm theo nhu cầu khuyến nghị nhằm phòng ngừa loãng xương (người bệnh dùng corticoid thường xuyên, lối sống thụ động và/hoặc ít tiếp xúc ánh sáng mặt trời).


b. Dinh dưỡng đúng cách
Duy trì BMI trong mức bình thường (18,5 – 22,9 kg/m2)
Việc duy trì mức cân nặng lý tưởng là rất quan trọng đối với người bệnh phổi kẽ nói riêng và các bệnh lý mãn tính khác nói chung. Tình trạng thừa cân/ béo phì có thể tạo áp lực lên phổi và tim, khiến người bệnh cảm thấy khó thở và mệt mỏi hơn. Trong khi đó, thiếu cân/ suy dinh dưỡng khiến người bệnh giảm năng lượng – đạm nạp vào, tình trạng ăn uống kém kéo dài dẫn đến vô số hệ quả nặng nề, như teo cơ teo mỡ, giảm sức cơ (cơ ngoại biên + cơ hô hấp), suy giảm miễn dịch, khiến người bệnh dễ nhiễm trùng cũng như gia tăng số lần nhập viện. [11]
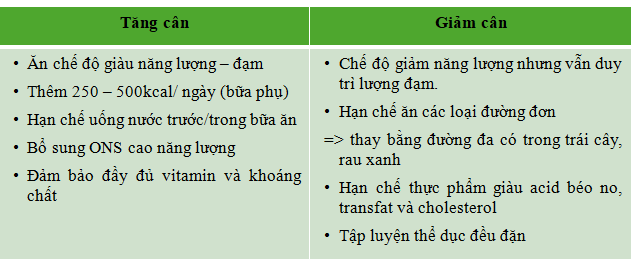
Tăng cường thực phẩm giàu đạm, rau xanh và trái cây tươi
- Thực phẩm giàu đạm: thịt, cá, trứng, sữa, các sản phẩm từ sữa (yogurt, phô mai,…), các loại đậu,…
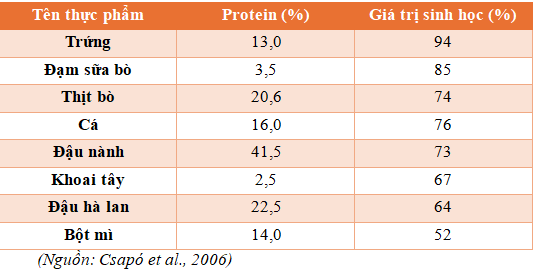
- Ưu tiên các loại đạm có giá trị sinh học cao:
- Đạm động vật có giá trị sinh học cao hơn đạm thực vật
- Cân đối tỷ lệ đạm động vật và đạm thực vật trong bữa ăn
- Tỷ lệ đạm động vật/ tổng lượng đạm ≥ 30% (người ≥ 20 tuổi) (Theo Nhu cầu dinh dưỡng khuyến nghị cho người Việt Nam – Viện dinh dưỡng)
- Bổ sung ONS (Sản phẩm bổ sung dinh dưỡng đường miệng): năng lượng chuẩn – cao năng lượng (cá thể hóa).
- Xây dựng khối cơ thể, chống mất cơ và thúc đẩy sự lành vết thương.
- Cải thiện chức năng cơ hô hấp
- Chất bột đường: nên lựa chọn các loại rau xanh và trái cây tươi, thay vì thực phẩm chế biến sẵn, chứa nhiều đường đơn hoặc tinh bột.
Chia thành nhiều cử ăn nhỏ trong ngày (5-6 cử)
- Việc ăn quá no cùng một lúc sẽ gây áp lực lên phổi khiến người bệnh cảm thấy khó thở và mệt mỏi hơn.
- Ăn 3 bữa chính và thêm 2-3 bữa phụ giúp dạ dày bớt no căng, người bệnh cảm thấy dễ chịu hơn. Từ đó, người bệnh sẽ thấy thoải mái hơn trong việc ăn uống.
- Đặc biệt, không ăn tối sau 19 giờ hoặc 2-3 tiếng trước khi đi ngủ để tránh trào ngược dạ dày thực quản.
Hạn chế lượng Natri tiêu thụ < 2400mg/ngày
- 1 muỗng cà phê muối ăn chứa 2000mg Natri.
- Những thực phẩm chế biến sẵn chứa nhiều natri: nước mắm, nước tương, tương cà, các loại sốt gia vị ướp thực phẩm, trái cây đóng hộp, sản phẩm đông lạnh…
- Những thực phẩm chưa qua chế biến như trái cây tươi, rau, thịt và gạo cũng chứa một lượng nhỏ natri.
- Do đó, trong chế độ ăn, nên hạn chế dùng thực phẩm chế biến sẵn và nêm nếm phù hợp.
Bổ sung chất xơ trong chế độ ăn
Chất xơ rất cần thiết đối với sức khỏe, giúp điều hòa tiêu hóa, kiểm soát cholesterol và ổn định lượng đường trong máu. Chất xơ được tìm thấy trong lúa mì nguyên hạt, yến mạch, trái cây, các loại rau củ và đậu. Tuy nhiên, một số thực phẩm giàu chất xơ lại gây sinh hơi nhiều, làm triệu chứng khó thở của người bệnh trở nên trầm trọng hơn. Vì vậy, cần chọn lựa loại và lượng thực phẩm phù hợp.
Hạn chế những thực phẩm sinh hơi
Hạn chế những thực phẩm sinh hơi, bao gồm: táo, đậu, bông cải xanh, bắp cải, lúa mì, hành tỏi, các sản phẩm từ sữa, thực phẩm lên men, đồ uống có ga, bia, kẹo cao su hay đồ ăn chứa nhiều chất béo.

Hạn chế thực phẩm gây tăng tiết acid dạ dày
- Thức ăn/ thức uống chua, cay
- Thực phẩm chứa nhiều chất béo no (món chiên, sữa nguyên béo…)
- Cà phê (caffein)
- Chocolate
- Trái cây họ cam quýt
- Cà chua, hành, tỏi
- Thực phẩm lên men, đóng hộp
- Bia rượu
- Nước uống có gas
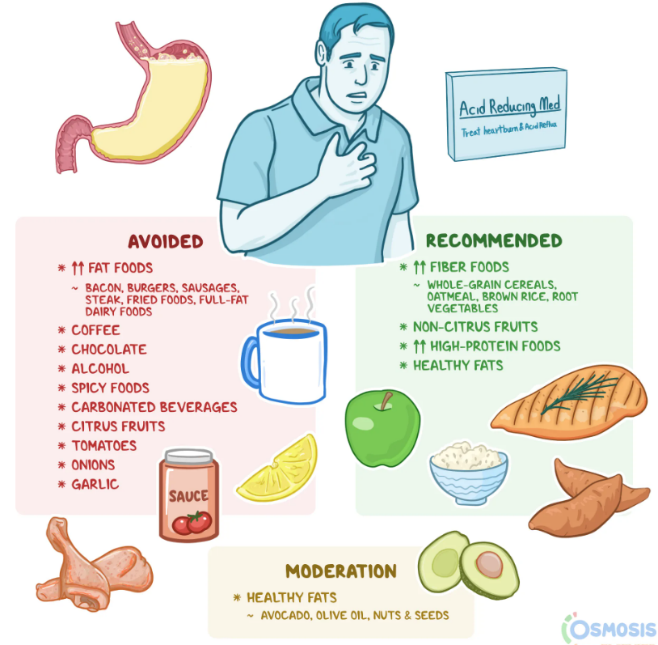
Ngoài ra, để kiểm soát bệnh lý trào ngược dạ dày thực quản (GERD) hiệu quả hơn, người bệnh cần lưu ý một số điều sau:
- Chia thành nhiều cử ăn nhỏ trong ngày (5-6 bữa), tránh ăn quá no.
- Không ăn tối sau 19 giờ hoặc 2-3 tiếng trước khi đi ngủ.
- Hạn chế nằm ít nhất 2 giờ sau khi ăn.
- Kê cao đầu giường hoặc sử dụng gối chống trào ngược và nằm nghiêng trái sẽ giúp hạn chế tình trạng trào ngược.
- Hạn chế thức ăn nhiều chất béo (đặc biệt là chất béo no, transfat)
- Hạn chế những thực phẩm gây trào ngược.
Hạn chế rượu bia, cà phê
Ngưng hút thuốc lá
Những “mẹo” ăn uống giúp hạn chế tác dụng phụ của thuốc điều trị
Những tác dụng phụ thường gặp ở bệnh nhân Bệnh phổi mô kẽ: tiêu chảy, buồn nôn, ăn không ngon/ sụt cân. [11]
Tiêu chảy
- Chia thành nhiều cử ăn nhỏ trong ngày
- Bổ sung thêm chất xơ hòa tan -> hấp thu bớt nước trong phân
- Thực phẩm: yến mạch, cà rốt, khoai tây, khoai lang, các loại đậu (đậu nành, đậu phộng), xoài, dâu, đào, lê…
- Sản phẩm bổ sung dạng bột hòa tan
- Tránh thức ăn chiên xào nhiều dầu mỡ
- Tránh ăn/ uống nhiều đồ ngọt: bánh, kẹo, nước ngọt, soda, nước trái cây
- Tránh thực phẩm gây đầy hơi
- Bổ sung dịch ở giữa các bữa ăn để tránh mất nước do tiêu chảy
- Tránh thực phẩm/ đồ uống có tác dụng nhuận tràng. VD: mận, táo, đu đủ…
- Vẫn có thể uống sữa nếu trước đó không bị tiêu chảy do sữa. Một số cá nhân sẽ gặp phải tình trạng không dung nạp lactose tạm thời trong giai đoạn tiêu chảy cấp tính.
- Tránh sử dụng ống hút vì có thể gây đầy hơi (chướng bụng) và chuột rút.

Buồn nôn
- Chia thành 5-6 cử/ngày -> tránh để dạ dày ở trạng thái rỗng
- Ăn một ít bánh quy giòn (cracker), bánh mì sandwich mỗi khi cảm thấy buồn nôn
- Ăn những thực phẩm dễ tiêu
- Tránh thức ăn chiên xào nhiều dầu mỡ
- Lựa chọn những nguồn đạm ít béo (low-fat protein): thịt gà, đậu hủ…
- Đối với thức uống (nước lọc, nước trái cây, sữa…): nhấm nháp, uống từng ngụm nhỏ.
- Tránh xa mùi hôi/ mùi thực phẩm khi nấu nướng. Nhờ người khác nấu ăn nếu có thể.
- Đồ ăn lạnh sẽ giúp làm giảm cảm giác buồn nôn so với thức ăn nóng.
- Ngồi nghỉ ngơi sau khi ăn ít nhất 1 tiếng (xem TV, đọc sách báo, trò chuyện với người thân, chơi với thú nuôi…) sẽ giúp quên đi cảm giác buồn nôn.
- Đừng ép bản thân ăn những món ăn yêu thích khi cảm thấy buồn nôn => có thể dẫn tới chán ghét món ăn.

Ăn không ngon/ sụt cân
- Ăn đúng bữa, không chờ ăn khi cảm thấy đói
- Ăn thêm nhiều cử phụ, xen kẽ giữa cử chính (bao gồm 5-6 cử/ngày)
- Lên kế hoạch ăn uống phù hợp (cá thể hóa)
- Thay đổi đa dạng các loại thực phẩm và trình bày món ăn bắt mắt -> kích thích cảm giác ngon miệng
- Nêm nếm phù hợp khẩu vị
- Bổ sung ONS: năng lượng chuẩn/ cao năng lượng (cá thể hóa).

Tài liệu tham khảo:
- McFarlane et al., Rheumatology (Sunnyvale) 2018, Gastrointestinal Manifestations of Systemic Sclerosis
- Matteo Ghisa et al., Therapeutics and Clinical Risk Management 2019 Volume 2019:15, Idiopathic pulmonary fibrosis and GERD: links and risks
- Renato Vianna et al., Gastroenterol. 48 (2)June 2011, Interstitial lung disease and gastroesophageal reflux disease
- Alarcón-Dionet, I.A. Osuna-Padilla et al. Nutritional status and body composition in female patients with interstitial lung diseases. Clinical Nutrition Open Science Volume 54, April 20204; 41:50.
- Nishiyama O, Yamazaki R, Sano H, et al. Fat-free mass index predicts survival in patients with idiopathic pulmonary fibrosis. Respirology 2017; 22: 480–485.
- Jouneau S, Crestani B, Thibault R, et al. Analysis of body mass index, weight loss and progression of idiopathic pulmonary fibrosis. Respir Res 2020; 21: 312.
- Nakatsuka Y, Handa T, Kokosi M, et al. The clinical significance of body weight loss in idiopathic pulmonary fibrosis patients. Respiration 2018; 96: 338–347.
- Nolan CM, Maddocks M, Maher TM, et al. Gait speed and prognosis in patients with idiopathic pulmonary fibrosis: a prospective cohort study. Eur Respir J 2019; 53: 1801186.
- Suzuki Y, Aono Y, Kono M, et al. Cause of mortality and sarcopenia in patients with idiopathic pulmonary fibrosis receiving antifibrotic therapy. Respirology 2021; 26: 171–179.
- Kanjrawi AA, Mathers L, Webster S, et al. Nutritional status and quality of life in interstitial lung disease: a prospective cohort study. BMC Pulm Med 2021; 21: 51
- ILD Nutrition Manual: General Guidelines for Eating Healthy; University of California San Francisco
- Nhu cầu dinh dưỡng khuyến nghị cho người Việt Nam, Viện dinh dưỡng (Bộ Y tế)



